INTRODUÇÃO AO CÂNCER DE COLO CO ÚTERO
No Brasil, representa 11% das neoplasias malignas em mulheres e a segunda causa de mortes por câncer feminino. No ano de 2020 está previsto 16.710 novos casos da neoplasia. Entre os fatores que contribuem para esse cenário podemos citar: a cobertura do exame Papanicolau, seu desempenho e o estadiamento dos casos que são diagnosticados.
O câncer de colo de útero possui estreita relação com a infecção pelo vírus HPV. A infecção pelo Papiloma vírus Humano, principalmente pelos tipos 16 e 18, são responsáveis por 70% dos casos de câncer colo uterino (saiba mais sobre o HPV).
Anualmente, o câncer de colo de útero apresenta-se em 530 mil novos casos no mundo, sendo o quarto tipo de câncer que mais acomete as mulheres.
A incidência do câncer de colo de útero apresenta índices mais altos nos países menos desenvolvidos como na África, América Latina e Caribe.
Estudos realizados pela Organização mundial da Saúde (OMS) e pelo Instituto Brasileiro de Geografia Estatística (IBGE) apontam que em média, apenas 67% dos municípios realizam o exame preventivo.
No Brasil, o rastreamento e a prevenção do câncer de colo de útero tiveram início em 1940, com profissionais que introduziram exames citológicos e colposcópicos. A primeira ação institucional direcionada ao controle do câncer de colo de útero no país aconteceu na década de 50, no Rio de Janeiro, patrocinada pelo presidente da época, com o intuito de atender casos de câncer de mama e genital feminino. A partir daí, outras iniciativas de igual ou menor dimensão se espalharam pelo interior do país, vinculadas a universidades e centros de pesquisas.
ANATOMIA DO ÚTERO
O colo do útero é a região anterior do útero, órgão fibromuscular, localizado na cavidade pélvica e de formato cilíndrico. Anatomicamente divide-se em duas porções: ectocérvice e endocérvice. A endocérvice corresponde ao canal cervical e inicia-se no orifício interno contínuo ao endométrio. Já a ectocérvice é a porção externa ao orifício. Trata-se de um órgão revestido por uma membrana mucosa que mede aproximadamente 3 cm em comprimento e 2,5 cm em diâmetro sendo contínuo em suas margens superiores com o corpo do útero e em suas margens inferiores com a vagina.
Histologicamente, a ectocérvice é revestido por epitélio plano estratificado não estratificado. A camada basal é constituída por uma única camada de células escuras (citoplasma escasso). À medida que as células se superficializam, a quantidade de citoplasma aumenta, as células achatam-se e adquirem glicogênio, que aparece como vacúolos claros no citoplasma. Os núcleos ficam pequenos, picnóticos e tendem a desaparecer. Não há glândulas na ectocérvice. O epitélio está assentado sobre tecido conjuntivo frouxo moderadamente vascularizado, a lâmina própria. Já a endocérvice é revestido por epitélio cilíndrico simples, cujo aspecto é o mesmo do das glândulas endocervicais.
Junção Escamo-Colunar JEC: região onde o epitélio ectocervical encontra o epitélio endocervical, apresenta-se como uma linha bem definida com um degrau, devido à diferença de altura dos epitélios escamoso e colunar. A localização da junção escamocolunar com relação ao orifício cervical externo é variável durante a vida da mulher e depende de fatores como idade, estado hormonal, trauma ao nascimento, uso de anticoncepcionais orais e certas condições fisiológicas como gravidez.
A substituição fisiológica do epitélio colunar por um epitélio escamoso recém-formado é denominada de metaplasia escamosa. Acredita-se que a acidez vaginal desempenha uma função na metaplasia escamosa. O epitélio colunar, com o tempo é substituído por um epitélio metaplásico, levando ao surgimento de células subcolunares de reserva. Essas células proliferam, produzindo uma hiperplasia de células de reserva e com o tempo formam o epitélio escamoso metaplásico.
Essa região do colo uterino onde o epitélio colunar foi e/ou está sendo substituído pelo novo epitélio escamoso metaplásico é denominada de zona de transformação. Pode ser denominada de zona de transformação anormal ou atípica (ZTA) quando há evidência de carcinogênese cervical, como a alteração displásica na zona de transformação. A identificação da zona de transformação é de grande importância na colposcopia, visto que quase todas as manifestações da carcinogênese cervical ocorrem nessa zona.
O câncer de colo de útero, também chamado de câncer cervical é uma neoplasia, formada pela proliferação de células a partir de lesões precursoras. Diversos fatores são responsáveis por causar lesões nas células uterinas, porem o principal agressor é a infecção pelo vírus HPV (papiloma vírus humano).
FATORES DE RISCO PARA O CÂNCER DE COLO CO ÚTERO
Mulheres jovens e sexualmente ativas são o grupo que possuem mais risco de infecção, além disso, os fatores de risco para câncer cervical estão relacionados a características tanto do hospedeiro quanto do vírus, como: oncogenicidade viral, ineficiência da resposta imunológica. Estes incluem:
> HPH (mais comumente 16, 18, 45, 31, 33 (Saiba mais sobre HPV)
> Múltiplos parceiros sexuais.
> Parceiro do sexo masculino com múltiplas parceiras sexuais prévias ou atuais.
> Idade precoce na primeira relação sexual.
> Alta paridade.
> Infecção persistente por um HPV de alto risco oncogênico, por exemplo, HPV 16 ou HPV18.
> Imunossupressão (98% das mulheres com HIV tem também HPV).
> Certos subtipos de HLA.
> Uso de contraceptivos orais.
> Tabagismo.
> Falta de uso de preservativos.
> Multiparidade.
> Outras infecções, como a Chlamydia trachomatis.
PREVENÇÃO DO CÂNCER DE COLO CO ÚTERO
Manter hábitos de vida saudáveis, como alimentação nutritiva e sem excesso de gorduras, exercícios físicos regulares, manutenção do peso ideal (evitando-se a obesidade), bem como controle adequado do diabetes e de outras doenças associadas.
A prevenção do câncer de colo de útero está diretamente relacionado com a diminuição do risco de contágio pelo papiloma vírus humano. Portanto é feita através do uso de preservativos.
A transmissão da infecção pelo HPV ocorre por via sexual, presumidamente através de abrasões microscópicas na mucosa ou na pele da região anogenital. Consequentemente, o uso de preservativos (camisinha) durante a relação sexual com penetração protege parcialmente do contágio pelo HPV, que também pode ocorrer através do contato com a pele da vulva, região perineal, perianal e bolsa escrotal. (Saiba mais sobre HPV)
Em relação a prevenção contra o HPV, o uso de preservativos associado a educação sexual é essencial para evitar a infecção pelo vírus. A detecção e o diagnóstico precoce podem evitar que lesões iniciais avancem e tornem-se uma neoplasia. E por fim, meninos e meninas, a partir dos 11 e 9 anos, respectivamente, podem vacinar-se contra o vírus do HPV.
Dentre todos os tipos de câncer, o de colo de útero é o que apresenta um dos mais altos potenciais de prevenção e cura, chegando a perto de 100%, quando diagnosticado precocemente e podendo ser tratado em nível ambulatorial em cerca de 80% dos casos. A detecção precoce do câncer do colo do útero em mulheres assintomáticas (rastreamento), por meio do exame citopatológico (Papanicolau), permite a detecção das lesões precursoras e da doença em estágios iniciais, antes mesmo do aparecimento dos sintomas.
Exame de Papanicolau:
O citológico cérvico vaginal ou o popular “Exame de Papanicolau” deve ser realizado em todas as mulheres que tem ou tiveram atividade sexual prioritariamente na faixa etária de 25 a 59 anos.
A citologia recomendada é anual e após 3 resultados negativos, realizar a cada 3 anos ou a critério médico.
O exame de Papanicolau, é um teste realizado para detectar alterações nas células do colo do útero. Este exame também pode ser chamado de esfregaço cervicovaginal e colpocitologia oncótica cervical. Esse exame é a principal estratégia para detectar lesões precocemente e fazer o diagnóstico da doença bem no início, antes que a mulher tenha sintomas. Pode ser feito em postos ou unidades de saúde da rede pública que tenham profissionais capacitados. É fundamental que os serviços de saúde orientem sobre o que é e qual a importância do exame preventivo, pois sua realização periódica permite que o diagnóstico seja feito cedo e reduza a mortalidade por câncer do colo do útero.
O exame preventivo é indolor, simples e rápido. Pode, no máximo, causar um pequeno desconforto que diminui se a mulher conseguir relaxar e se o exame for realizado com boa técnica e de forma delicada.
Para garantir um resultado correto, a mulher não deve ter relações sexuais (mesmo com camisinha) nos dois dias anteriores ao exame, evitar também o uso de duchas, medicamentos vaginais e anticoncepcionais locais nas 48 horas anteriores à realização do exame. É importante também que não esteja menstruada, porque a presença de sangue pode alterar o resultado. Mulheres grávidas também podem se submeter ao exame, sem prejuízo para sua saúde ou a do bebê. O exame deve ser feito em toda mulher que tem ou já teve vida sexual deve submeter-se ao exame preventivo periódico, especialmente as que têm entre 25 e 59 anos. Inicialmente, o exame deve ser feito anualmente. Após dois exames seguidos (com um intervalo de um ano) apresentando resultado normal, o preventivo pode passar a ser feito a cada três anos.
Vacina contra o HPV:
A vacinação contra o HPV na qual o Ministério da Saúde implementou no calendário vacinal, em 2014, a vacina tetravalente contra o HPV para meninas de 9 a 13 anos de idade e a partir de 2017, o Ministério da Saúde estendeu esta vacina para meninas com idade entre 9 e 14 anos e meninos de 11 a 14 anos de idade. Esta vacina protege contra os subtipos 6, 11, 16 e 18 do HPV. Os dois primeiros causam verrugas genitais e os dois últimos são responsáveis por cerca de 70% dos casos de câncer do colo do útero.
Esta faixa etária foi escolhida por ser a que apresenta maior benefício pela grande produção de anticorpos e por ter sido menos exposta ao vírus por meio de relações sexuais.
A vacinação, em conjunto com o exame preventivo (Papanicolau), se complementam como ações de prevenção deste câncer. Mesmo as mulheres vacinadas, quando alcançarem a idade preconizada (a partir dos 25 anos), deverão fazer o exame preventivo periodicamente, pois a vacina não protege contra todos os subtipos oncogênicos do HPV.
PATOLOGIA E CLASSIFICAÇÃO DOS TUMORES DE COLO CO ÚTERO
Classificação histopatológica segundo a Organização Mundial da Saúde
Neoplasia Epiteliais:
a) Tumores Escamosos ou Espinocelulares e Precursores:
- Carcinoma de células escamosas, sem outra especificação
– Queratinizante
– Não queratinizante
– Basalóide
– Verrucoso
– Condilomatoso
– Papilar
– Linfoepitelioma-símile
– Escamotradicional
- Carcinoma de células escamosas com invasão inicial (microinvasivo)
- Neoplasia intra epitelial escamosa
– Neoplasia intra epitelial cervical (NIC)
- – Carcinoma de células escamosas in situ
- Lesões de células escamosas benigna
– Condiloma acuminado
– Papiloma escamoso
– Pólipo fibropitelial
b) Tumores Glandulares e seus Precursores:
- Adenocarcinoma
– Adenocarcinoma mucinosos
. Endocervical
. Intestinal
. Células em anel de sinete
. Desviação mínima
– Adenocarcinoma endometrióide
– Adenocarcinoma de células claras
– Adenocarcinoma seroso
– Adenocarcinoma mesonéfrico
- Adenocarcinoma invasivo inicial
- Adenocarcinoma glandular
- Displasia glandular
- Lesões glandulares benignas
– Papiloma mülleriano
– Pólipo endocervical
c) Tumores Epiteliais Outros
- Carcinoma adenoescamoso
– Variante carcinoma glassy cell
- Carcinoma adenoide cístico
- Carcinoma basal adenoide
- Tumores neuroendócrinos
– Carcinóide
– Carcinóide atípico
– Carcinoma de pequenas células
– Carcinoma neuroendócrino de grandes células
- Carcinoma indiferenciado
d) Tumores Mesenquimais de Lesões Pseudotumorais
- Leiomiossarcoma
- Sarcoma de estroma endometrióide de baixo grau
- Sarcoma endocervical indiferenciado
- Sarcoma botrióide
- Sarcoma alveolar de tecidos moles
- Angiossarcoma
- Tumor de bainha nervosa periférica maligno
- Leiomioma
- Rabdomioma genital
- Nódulo de células fusiformes pós operatório
e) Tumores Epiteliais e Mesenquimais Mistos
- Carcinossarcoma (tumor mülleriano misto maligno; carcinoma metaplásico)
- Adenossarcoma
- Tumor de Wilms
- Adenofibroma
- Adenomioma
f) Tumores melanocíticos
- Melanoma maligno
- Nevo azul
g) Tumores Diversos
- Tumores de células germinativas
– Tumor de seio endodérmico
– Cisto dermóide
– Teratoma cístico maduro
h) Tumores Linfóides e Hematopoiético
- Linfoma maligno (tipo específico)
- Leucemia (tipo específico)
i) Tumores Secundários
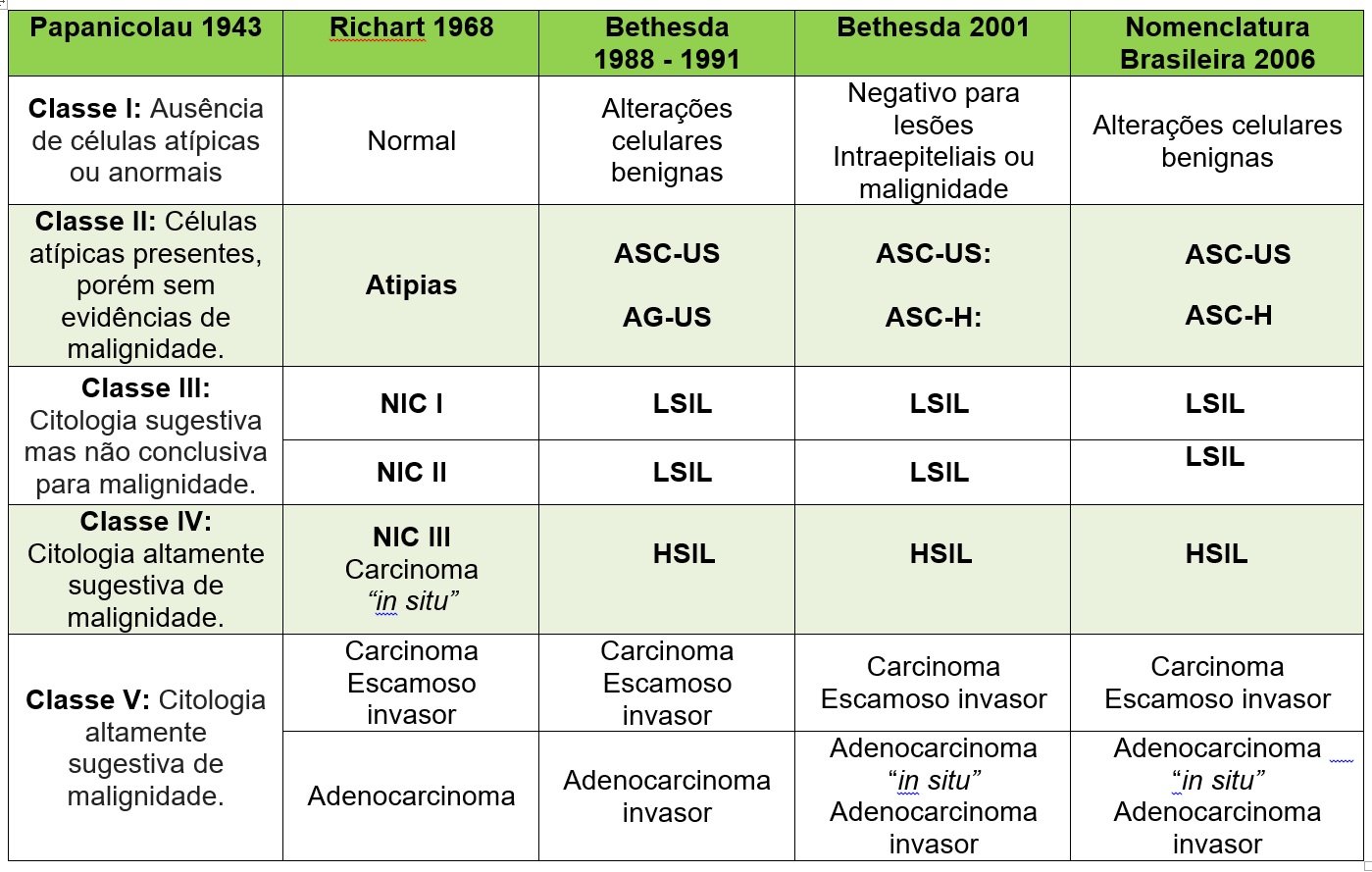
Classificação: Nomenclatura citológico brasileira
O estudo colpocitológico possui uma especificidade de 99%, é um exame de rastreamento barato simples não invasivo e eficiente. Desde a sua apresentação como método auxiliar na detecção do câncer por George Papanicolau em 1928.
As nomenclaturas utilizadas desde o início da realização do exame citopatológico para o diagnóstico das lesões, na década de 1940, originalmente recebeu 5 classes. No Brasil, a nomenclatura utilizada para os exames citopatológicos foi baseada no sistema Bethesda (2001).
QUADRO CLÍNICO E SINTOMAS DO CÂNCER DE COLO CO ÚTERO
Assim como muitos outros, o câncer do colo do útero é assintomático até atingir estágios mais avançados quando passa a ser invasivo e comprometer outras estruturas, e então pode haver início dos sintomas. Entre eles podemos citar: metrorragia (sangramento vaginal) simulando a menstruação “desregulada”, leucorréia (corrimento vaginal), e dispareunia (dor durante a relação sexual) e dor abdominal associada a queixas urinárias ou intestinais nos casos mais avançados.
DIAGNÓSTICO DO CÂNCER DE COLO DO ÚTERO
Anamnese
Deve ser dirigida principalmente aos fatores de risco e aos sinais e sintomas relacionados ao câncer.
Exame físico
Deve incluir palpação do fígado, regiões supraclaviculares e inguinais para excluir metástases quando se estiver diante de doença localmente avançada.
Exame especular
Pode mostrar lesão exofítica, endofítica, ulcerativa ou polipóide, porém, se o tumor se origina do epitélio glandular no canal cervical, a ectocérvice pode parecer macroscopicamente normal. O tamanho da cérvice é melhor determinado pelo toque retal, o qual também é necessário para detecção da extensão da doença ao paramétrio.
Citologia oncótica ou exame Papanicolau
É o principal método de rastreamento do câncer cervical, embora o tecido necrótico, sangramento e células inflamatórias possam prejudicar a visualização de células neoplásicas. A taxa de falso negativo da citologia pode ultrapassar 50%. Assim, um esfregaço negativo em uma paciente sintomática nunca deve ser considerado como resultado definitivo.
Colposcopia e biópsia dirigida
São etapas fundamentais na propedêutica do carcinoma invasor inicial do colo uterino, tendo a primeira a finalidade de delimitar a extensão da doença no colo e na vagina e a segunda, a confirmação do diagnóstico.
A biópsia torna-se relevante quando o exame histopatológico confirma lesões francamente invasivas, porém, necessitará complementação toda vez que a profundidade de invasão for menor do que 5 mm e a extensão inferior a 7 mm (microinvasão). Nesses casos, estará indicada a biópsia alargada, a conização ou a exérese da zona de transformação (EZT), na dependência do aspecto macroscópico e/ou colposcópico.
Durante o exame, e teste de Schiller é um exame de diagnóstico que consiste na aplicação de uma solução com iodo, o Lugol, na região interna da vagina e no colo do útero. Quando a solução reage com as células presentes na vagina e no colo do útero e ficam marrons, diz-se que o resultado está normal. O teste de Schiller é positivo quando após a aplicação do lugol, alguma área visualizada fica amarelada, o que indica que há alteração nas células, podendo sugerir a presença de alterações benignas ou malignas, como DIU mal colocado, Inflamações vaginais, Sífilis, Infecção pelo HPV e Câncer de colo do útero. Nesta área não corada de marrom, deverá ser coletado um fragmento para exame anátomo patológico, ou seja, uma biópsia.
Importância do Exame Papanicolau
O câncer uterino é precedido por uma longa fase de doença pré-invasiva, chamada de neoplasia intraepitelial cervical (NIC). Essa classificação possui três graus I, II, III e é baseada na espessura do epitélio que apresenta células maduras e diferenciadas.
É de extrema importância, a mulher estar atenta a eventuais sangramentos menstruais após a menopausa. Neste caso, ela deve-se recorrer ao seu médico para realizar uma investigação relativa ao colo e ao corpo do útero.
Estas lesões caracterizam-se pelo aumento da relação núcleo citoplasma, atipias nucleares e mitoses, e se acompanham de sinais citológicos indicativos de infecção pelos papilomavírus, inversamente proporcionais a perda da diferenciação. Tais alterações são classificadas em três graus de intensidade, corresponde a dia ou NIC I, displasia moderada ou NIC II e displasia intensa/carcinoma “in situ” ou NIC III.
A maioria das NIC I regride para o epitélio normal do colo uterino ou não progride para as classificações mais avançadas, portanto não é considerada lesão precursora do câncer de colo de útero.
Os graus mais graves – NIC II e III – apresentam uma maior proporção da espessura do epitélio composto de células indiferenciadas, assim como possuem maior probabilidade de progressão para neoplasia maligna.
O mecanismo de transmissão do vírus é pouco conhecido, mas a infecção inicia em células basais e pode ficar latente. O período de incubação entre o contato e infecção varia entre alguns meses e mais de um ano. A entrada do vírus nas células gera duas categorias de alterações morfológicas: a infecção produtiva e o distúrbio de maturação.
O tipo viral é um dos fatores que determinam o tipo de lesão, embora não seja o único.
As lesões NIC I regridem em torno de 57%, persistem em 32% e progridem em 1%. Já as NIC II, 43%, 35% e 5%. E as NIC III, 35%, 32% e progridem em mais de 12% dos casos.
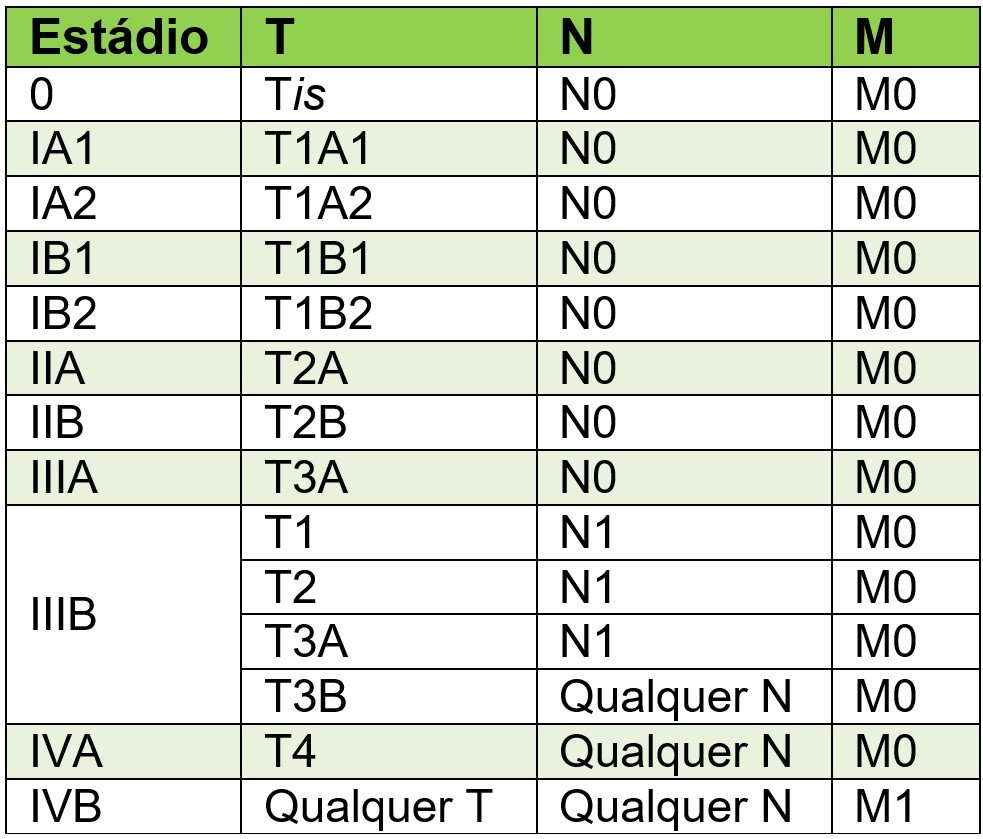
ESTADIAMENTO DO CÂNCER DE COLO DO ÚTERO - TNM (AJCC, 8ª. Edição) e Sistema FIGO
Tumor Primário (T)
T / Figo
Tis – Carcinoma “in situ”; carcinoma intra epitelial
T1 / I – Carcinoma limitado ao colo (a extensão ao corpo não é considerada)
T1a / IA – Carcinoma pré-clínico ou microinvasivo* (diagnóstico histopatológico em peça cirúrgica com invasão estromal inicial)
T1a1 / IA1 – Invasão estromal até 3 mm de profundidade da membrana basal e 7 mm de extensão
T1a2 / IA2 – Invasão de 3 a 5 m de profundidade da membrana basal e 7 mm de extensão
T1b / IB – Todos os demais casos do Estádio I /T1
T1b1 / IB1 – Tumor maiores que T1a até 4 cm
T1b2 / IB2 – Tumor maiores que T1a maiores que 4 cm
T2 / II – Carcinoma além do colo (parcialmente o paramétrio), mas não atinge a parede pélvica
T2a / IIA – Compromete a vagina em seu terço superior, mas não o paramétrio evidente
T2b / IIB – Comprometimento parcial evidente do paramétrio(s) sem atingir a parede pélvica
T3 – Carcinoma no terço inferior da vagina ou até a parede pélvica
T3a / IIIA – Comprometimento da vagina até o terço inferior, não havendo extensão tumoral no paramétrio até a parede pélvica
T3b / IIIB – Extensão neoplásica até a parede pélvica e/ou ureterohidronefrose ou exclusão renal
T4 / IV – Tumor além da pelve verdadeira
T4a / IVA – Tumor compromete órgãos adjacentes (bexiga e/ou reto)
T4b / IVB – Metástases a distância
*micro invasão: lesão com profundidade de 3 mm a partir da membrana basal e sem comprometimento linfovascular.
Linfonodos Regionais (N)
Nx – Comprometimento linfonodal não pode ser avaliado
N0 – Ausência de comprometimento linfonodal
N1 – Evidência de comprometimento linfonodal
Metástases a distância (M)
Mx – Metástases a distância não pode ser avaliada
M0 – Ausência de metástases a distância
M1 – Presença de metástases a distância
Agrupamento anatômico TNM
TRATAMENTO DO CÂNCER DE COLO DO ÚTERO
A definição do tratamento a ser realizado é uma decisão em conjunto com os médicos, equipe multiprofissional, paciente, familiares e cuidadores baseadas em suas próprias condições clínicas, indicações, vontades, valores e crenças. Nem todos os tratamentos alistados são apropriados ou aceitáveis para todos os pacientes.
TRATAMENTO MULTIDISCIPLINAR DE CÂNCER DE COLO DO ÚTERO
Uma equipe multidisciplinar no tratamento do câncer é fundamental, tendo em vista que é um processo que passa por várias etapas. E, em cada uma delas é necessário o atendimento de um profissional de saúde especializado para prestar o melhor suporte possível. As vezes um paciente realiza uma cirurgia e demora para iniciar a quimioterapia, deixando de oferecer uma melhor condição terapêutica para o doente.
Cada paciente reage de uma forma diferente. Por isso, estar em uma equipe multidisciplinar possibilita uma abordagem mais ampla e eficiente, desde o diagnóstico até o pós-tratamento, fazendo com que cada membro tenha um papel importante no cuidado. É uma verdadeira engrenagem em constante movimento em que cada profissional aborda o doente e seus familiares, tornando o tratamento também menos doloroso e traumático.
Médico Urooncologista Cirurgião Oncológico – É o cirurgião especializado no tratamento cirúrgico dos tumores e outras condições inerentes a evolução da doença ou do tratamento. Está em sempre contato tanto com o doente oncológico quanto com a família neste momento em que o futuro muitas vezes parece incerto. Além disso, possui habilidades em cirúrgicas radicais ou conservadoras, convencionais e minimamente invasivas (laparoscopia e robótica), além da experiência e conhecimento para indicação ou contra-indicação do melhor momento de atuação baseado nas condições clínicas do paciente com câncer.
Médico Oncologista Clínico – É o médico especializado nas diferentes formas de tratamento como a quimioterapia, hormonioterapia, terapia alvo e imunoterapia. Graças aos avanços científicos, hoje existem inúmeras possibilidades de regressão, remissão e até mesmo a cura de várias doenças, desde que abordadas e tratados no momento certo e nas melhores condições clínicas em que o paciente se encontra.
Médico Paliativista – É o especialista no controle de sintomas causados pela doença ou tratamento. O manejo de dor, falta de ar, obstipação, diarréia, náuseas e dificuldades com alimentação, entre outros, assegura ao paciente qualidade de vida e conforto para desenvolver o tratamento proposto ou mesmo enfrentar o processo de finitude quando a progressão de doença limita a proposta curativa. Saiba mais sobre cuidados paliativos.
Enfermeiro – O enfermeiro é quem dá as orientações sobre os cuidados e precauções gerais da colostomia, urostomias, traqueostomias, curativos e feridas. Saiba mais sobre as estomias e seus cuidados.
Psicólogo – Sentimentos como depressão, ansiedade, medos, preocupações e dúvidas são comuns e muitas vezes, precisam de cuidado. O psico-oncologista apoia emocionalmente o paciente e seus familiares, proporcionando uma melhor qualidade de vida. Saiba mais sobre psicoterapia.
Nutricionista – É o profissional que pode ajudar a diminuir os efeitos colaterais do tratamento por meio de uma alimentação equilibrada e saudável, principalmente durante a quimioterapia. Em casos de colostomia, também são necessárias orientações sobre o que comer e o que deve ser evitado.
Fonoaudióloga –
É o profissional focado em todos os aspectos da comunicação humana, ou
seja, a linguagem oral e escrita, a fala, a voz e a audição, além dos
movimentos relacionados à mastigação, deglutição e respiração. Atua em
parceria com outros profissionais da equipe e outros como, neurologistas
e psicopedagogos.
Cirurgião Dentista
– É o profissional que cuida não só da saúde dos dentes, mas de toda a
boca e de estruturas associadas. Aqui no INCA, desenvolve ações
preventivas do câncer de boca e atua com os demais membros da equipe
prevenindo e tratando lesões provocadas pela quimioterapia e
radioterapia, além do todo o processo relacionado a nutrição, mastigação
e deglutição para melhorar sempre o estado nutricional do paciente.
Fisioterapeuta – É responsável por promover a recuperação físico-funcional do paciente restaurando movimentos e funções comprometidas durante ou após a doença.
TRATAMENTO CIRÚRGICO DO CÂNCER DE COLO DO ÚTERO
Atualmente existe um crescente aumento de publicações de cirurgias menos radicais para o tratamento do câncer do colo uterino.
Novas técnicas de cirurgias minimamente invasivas aliadas a protocolos fiéis aos princípios de cirurgia oncológica, tem mostrado taxas de recorrência e sobrevida comparáveis as da cirurgia radical clássica além de complicações pós cirúrgicas menores.
É cedo ainda para torna-las padronizadas, mas as indicações devem sem avaliadas e discutidas com a paciente.
- Conização: É a retirada de uma parte do colo do útero. Indicada principalmente para as lesões precursoras do câncer. Hoje em dia, é realizada com cirurgia de alta frequência através um uma alça metálica acoplada a um bisturi elétrico.
- Traquelectomia radical com ou sem linfadenectomia pélvica em mulher que pretende preservar a fertilidade.
- Histerectomia (Piver I ou Tipo I): Para tumores IA1, com a remoção do útero.
- Histerectomia (Piver II ou Tipo II): Para tumores IA2, com a remoção do útero com o tecido paracervical (seccionando o ligamento uterossacros e paramétrios em 50%) + 25% da vagina, com preservação do suprimento vascular do ureter e bexiga. Em geral associa-se a linfadenectomia pélvica.
- Histerectomia (Piver III ou Tipo III): Para pacientes em estádios I a IIA, com a remoção do útero com o máximo de tecido pélvico, remoção completa do uterossacros e paramétrios, secção do ligamento pubovesical uterino e dissecção completa dos ureteres de seu túnel parametrial, terço proximal da vagina e linfonodos ilíacos, obturadores, hipogástricos e ureterais. A preservação ovariana depende da macroscopia e do tipo histológico do tumor.
- Histerectomia (Piver IV ou Tipo IV): Idem com remoção também de todo o tecido periureteral.
- Histerectomia (Piver V ou Tipo V): idem com remoção da parte distal do ureter e bexiga.
TRATAMENTO CLÍNICO DO CÂNCER DE COLO DO ÚTERO
TRATAMENTO RADIOTERÁPICO DO CÂNCER DE COLO DO ÚTERO
REFERÊNCIAS
https://www.inca.gov.br/numeros-de-cancer
MS / SVS/DASIS/CGIAE/Sistema de Informação sobre Mortalidade, 2019
MS / INCA / Coordenação de Prevenção e Vigilância / Divisão de Vigilância e Análise de Situação, 2019
https://www.fcm.unicamp.br/fcm/sites/default/files/2016/page/manual_uroonco_2015.pdf
DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology, 11Th edition
Oncologia Clínica Terapia Baseada em Evidências: Tumores Sólidos. Editores Dr. Atur Katz, Dr. Frederico Perego Costa, Dr. Giovanni Bariani, Dr. Gustavo dos S. Fernandes, Dr. Claudio Luiz S. Ferrari, Prof. Dr. Paulo Marcelo G. Hoff. 3ª. Edição.
https://www.nccn.org/professionals/physician_gls/PDF/cervical.pdf
As informações contidas neste portal está disponível com objetivo estritamente educacional. Em hipótese alguma pretende substituir a consulta médica, a realização de exame e/ou o tratamento médico. Em caso de dúvidas, fale com seu médico, ele poderá esclarecer todas as suas perguntas.
Resp. Técnico – Dr. Stephano Nunes Lucio • CRM 156.379

obs. conteúdo meramente informativo procure seu médico
abs.
Carla
https://incariopreto.com.br/cancer-colorretal-2/





Nenhum comentário:
Postar um comentário
Vc é muito importante para mim, gostaria muito de saber quem é vc, e sua opinião sobre o meu blog,
bjs, Carla